Omalääkärimalli, Päijät-Häme (RRP, P4, I1)
Omalääkärimallissa tavoitteena on parantaa hoidon jatkuvuutta nimeämällä asiakkaille omahoitaja ja omalääkäri, jotka ensisijaisesti hoitavat asiakkaan kiireettömät hoidon tarpeet. Terveys- ja hoitosuunnitelmat ovat keskeisessä roolissa.
Hoidon jatkuvuuden hyödyistä on olemassa runsaasti näyttöä. Erityisesti pitkäaikaissairaiden kohdalla hoidon jatkuvuus ja jatkuva potilaslääkärisuhde parantavat hoidon laatua ja sairauksien hoitotasapainoa sekä lisäävät edelleen potilasturvallisuutta ja -tyytyväisyyttä.
Sosiaali- ja terveysministeriö koordinoi Euroopan unionin rahoittamaa Suomen kestävän kasvun ohjelmaa. Kestävän kasvun ohjelmalla tuetaan ekologisesti, sosiaalisesti ja taloudellisesti kestävää kasvua hallitusohjelman tavoitteiden mukaisesti. Valtionavustuksia on myönnetty vuosille 2022-2025. Suomen kestävän kasvun ohjelman pilari 4 tavoitellaan sosiaali- ja terveydenhuollon palvelujen saatavuuden parantumista ja kustannusvaikuttavuuden tehostamista. STM vastaa ohjelman pilari 4 toteutumisesta.
Hoidon jatkuvuuden parantumisella voidaan vaikuttaa seuraaviin asioihin
- Kokonaiskustannuksien pienentymiseen terveydenhuollossa
- Päivystyskäynti määrien ja ennaltaehkäistävissä olevien sairaalajaksojen vähentymiseen
- Kuolleisuuden pienentymiseen.
- Perussairauksien hoitotasapainon parantumiseen
- Komplikaatioiden ja liitännäissairauksien, kuten aivoverenvuotojen, infarktien ja sepelvaltimotaudin riskin pienentymiseen
- Potilasturvallisuuden parantumiseen.
- Asiakas- ja potilastyytyväisyyden lisääntymiseen. Turvallisuuden tunne ja luottamus hoitavaa lääkäriä kohtaan paranee.
Tulevaisuuden sote-keskus hankkeen 2020-2023 aikana edistettiin palveluiden yhdenvertaista saatavuutta, oikea-aikaisuutta ja jatkuvuutta. Tulevaisuuden sote-keskus hankkeen aikana kehitetty moniammatillinen tiimimalli toimii pohjana RRP4:ssä kehitetylle omalääkäri toimintamallille. Tässäkin tarkoituksena on, että asiakas pääsee tutun ammattilaisen hoidettavaksi. Moniammatillinen tiimi tarjoaa tarvittaessa lisätukea ja osaamista asiakaslähtöisesti.
Päijät-Hämeen hyvinvointialueen palvelustrategian tavoitteet:
- Vaikuttavat, kustannustehokkaat ja saavutettavat palvelut sekä erinomainen asiakaskokemus
- Saavutettu asema alan parhaana julkisena työpaikkana
- Luottamuksen avulla rakennettu, sujuva yhteistyö alueen kuntien, yhteisöjen ja valtionhallinnon kanssa - asukkaiden parhaaksi
Hankkeen tavoitteet:
- Tavoitteena on parantaa hoidon saatavuutta ja jatkuvuutta
- Esimerkiksi hoidon jatkuvuutta mitataan hankkeen aikana COC ja UPC mittareilla (PowerBi)
- Tavoitteena on, että omalääkärimallin potilaiden terveys- ja hoitosuunnitelmien määrä kasvaa 70 prosenttiin (hankkeen aikana tavoitetta nostettiin 100 prosenttiin)
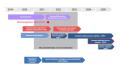
Aikataulu:
Hoidon jatkuvuusmallin kehittäminen käynnistyi Tulevaisuuden sote-keskus hankkeessa ja jatkuu nyt syventämällä tätä työtä. Omalääkärimalli luotiin syksyn 2024 aikana ja otettiin käyttöön helmikuussa 2025 oman tuotannon sote-keskuksissa.
Työvälineet:
- Moniammatillinen tiimimalli - Tämä malli on jo käytössä ja sitä kehitetään edelleen. Tiimimallin avulla varmistetaan hoidon jatkuvuus ja saatavuus
- Digitaaliset työkalut - Kehitetään tietoteknisiä ratkaisuja, jotka tukevat omalääkärin ja omahoitajan työskentelyä. Esimerkiksi Päijät-Sote-sovellusta jatkokehitetään tukemaan potilaan itsehoitoa ja terveyden seurantaa
- Liikkuva sote-keskus - Henkilöstön osallistaminen kehittämistyöhön on aiemmin vaikuttanut yksikön resurssiin negatiivisesti, jonka vuoksi henkilöstöä ei olla voitu osallistaa kehittämistyöhön toivotulla tavalla. Liikkuvan sote-keskuksen henkilöstön avulla vakituista henkilökuntaa pystytään osallistamaan tehokkaammin kehittämistyöhön ja liikkuvan sote-keskuksen henkilöstö paikkaa yksikköön muodostunutta resurssivajetta.
Mielenterveys- ja päihdepalveluissa on tapahtunut suuria muutoksia Päijät-Hämeen hyvinvointialueella viimeisen vuoden aikana. Osaksi muutoksien vuoksi toiminta on jäsentymätöntä ja alueellisia yhteisiä toimintamalleja kaivataan toiminnan selkeyttämiseksi. Hoitoon pääsyn kriteereissä ja ohjautuvuudessa epäselvyyttä ja toimintatavoissa vaihtelevuutta sote-keskuksittain. Mielenterveys- ja päihdepalveluiden ja avosairaanhoidon yhteistyö toteutuu Päijät-Hämeen oman tuotannon sote-keskuksissa eri tasoisesti. Osassa sote-keskuksissa psykiatriset sairaanhoitajat ovat tiivis osa moniammatillista tiimiä ja puolestaan osassa sote-keskuksissa moniammatillinen tiimimalli ei toteudu hyvinvointialueen tavoitteiden mukaisesti.
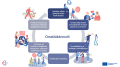
Projektipäällikkö, projektisuunnittelija ja asiantuntija muodostivat varsinaisen hanketyöryhmän. Projektisuunnittelija ja asiantuntija siirtyivät hyvinvointialueen perusterveydenhuollon tehtävistään näihin rooleihin. Hyvinvointialueen oman tuotannon sote-keskuksista on nimetty kehittämistiimin jäsenet. Kehittämistiimin nimetty apulaisosastonhoitajan lisäksi lääkäreitä ja sairaanhoitajia. Lisäksi osastonhoitajat ja ylilääkärit aktiivisesti kehittämisessä mukana.
Kehittämistiimin säännölliset kokoontumiset käynnistyivät helmikuussa 2025. Kehittämistiimin jäsenille ei jaettu tarkasti rajattuja rooleja vaan kehittämistyötä tehtiin moniammatillisesti yhteisten tavoitteiden saavuttamiseksi. Kehittämistiimi oli omalääkärimallin ideoinnissa keskiössä ja hanketyöryhmän tehtävänä oli ennen kaikkea tukea kehittämistiimin toimintaa kaikilla mahdollisilla tavoilla.
Sote-keskuksista kootun kehittämistiimin muodostuessa monipuolisesti potilastyötä tekevistä terveysalan ammattilaisista oli näkemykset toimivasta omalääkärimallista moninaiset. Osa kehittämistiimin jäsenistä on ollut aiemmin hyvinvointialueella käytössä olleen väestövastuun aikana työsuhteessa ja muistivat näin ns. vanhan mallin raskauden ja toimimattomuuden, kun taas osalla tätä kokemusta ei ollut. Moniammatillisuus oli tässä tapauksessa erinomainen vahvuus, joka auttoi kaikkia paremmin ymmärtämään omalääkärimallin tuomat välittömät ja välilliset hyödyt.
Omalääkärimallin vaatiman työskentelemisen nimettynä potilaan vastuutyöntekijänä koettiin lääkärikunnassa helpompana. Omalääkärimalli mahdollistaa pidempien hoitosuhteiden muodostumisen potilaan ja ammattilaisen välille, joka mahdollistaa paremmin tunnistamaan potilaan hoidon tarpeiden juurisyyt. Hoitajakunnassa potilaan vastuutyöntekijänä toimimista aluksi hieman karsastettiin, sillä potilaiden pelättiin kiinnittyvän voimakkaasti sote-keskuksien hoitajiin.
Päijät-Hämeen hyvinvointialueen oman tuotannon sote-keskuksien väestöjen ollessa hyvin erilaisia saatiin vastuutyöntekijänä toimimisesta sairaanhoitajilta positiivisia kokemuksia etenkin pienemmistä yksiköistä. Pienemmässä yksikössä vastuutyöntekijän toimiminen on ollut luontevampaa lähtökohtaisesti, sekä hoidettava väestö, että sitä hoitava työryhmä on rajatumpi. Tämän toimintamallin toimivuudesta käytännössä puolsivat positiivisten kokemusten lisäksi pienempien yksikköjen mittaritietojen tulokset. Hoidon jatkuvuus oli pienemmissä yksiköissä lähtökohtaisesti paremmalla tasolla ja hoidon jatkuvuutta oli helpompi toteuttaa.
Kehittämistiimin kanssa pystyttiin nopeasti muodostamaan luotettava ja turvallinen ympäristö avoimen keskustelun käymiseksi. Tämän myötä päästiin melko helposti kehittämisen tiellä olevien juurisyiden äärelle ja yhdessä esihenkilöstön kanssa ratkomaan niitä. Kehittämistiimiltä säännöllisesti kerätyn palautteen perusteella alussa rakentunut yhteys saatiin säilymään läpi prosessin. Lisäksi säännöllisesti seurattiin kehittämistiimin kuormitusta ja stressiä sekä pyrittiin tarvittaessa puuttumaan niiden aiheuttajiin. Kaikki edellä mainitut asiat olivat rakentamassa tunnetta yhteisen hyvän eteen työskentelemiseksi, pyyteettömästi.
Keskeisenä tarkoituksena on luoda vakiintunut hoitosuhde asiakkaan ja ammattilaisen välille, vahvistaa ennakoivaa ja kokonaisvaltaista hoitoa, vähentää hoidon pirstaleisuutta ja päällekkäisyyksiä, sekä parantaa asiakastyytyväisyyttä, että ammattilaisten työtyytyväisyyttä.
Asiakkaan näkökulmasta kehittämisellä parannettiin kiireettömän asioinnin hoidon jatkuvuutta ja laatua, kun asiakas asioi ensisijaisesti nimetyn omahoitajan tai omalääkärin kanssa. Malli tarjoaa asiakkaalle nopeamman hoitoon pääsyn sekä ennaltaehkäisevän ja luottamuksellisen hoidon tuttujen ammattilaisten kanssa.
Ammattilaisten näkökulmasta omalääkärimalli mahdollistaa kokonaisvaltaisen ja vaikuttavan hoidon toteuttamisen. Malli vähentää hukkatyötä ja säästää aikaa, joka tekee työskentelystä aiempaa hallittavampaa ja vähentää työn kuormittavuutta.
- Omalääkärimallin potilaille nimetään omahoitaja ja omalääkäri
- Kaikille omalääkärimallin potilaille tehty terveys- ja hoitosuunnitelma
- Hoidon jatkuvuuden parantuminen - COC-indeksi ja UPC >0,5
- Hoidon jatkuvuuden vaikuttavuuden parantuminen
- LDL erityisen suuri riski, <1,4: Tavoite >50% potilaista
- HbA1c <53: Tavoite >70% potilaista
- Hoidon saatavuuden parantuminen - Hoitoon pääsy 7 vrk sisällä >80%
- Asiakaskokemuksen parantuminen - NPS >30
- Henkilöstökokemuksen parantuminen - NPS >20
- Hoidon jatkuvuuden seuranta: COC-indeksi, UPC (PowerBi)
- COC-indeksi (tavoite 0,5): Kuvaa perusterveydenhuollon asiakkaan tietyllä ajanjaksolla tekemien käyntien hajaantuneisuutta eri ammattihenkilöille.
- UPC (tavoite 0,5): Mittaa potilaan tavanomaisen hoidon antajan luokse tehtyjen käyntien osuutta potilaan kaikista käynneistä
- Hoidon jatkuvuuden osalta tavoitteessa ei vielä olla. COCI ja UPC mittaavat hoidon jatkuvuutta erilaisella kaavalla, joka näkyy hyvin tuloksissa ja UPC näyttäytyy parempana lukuna. COC-indeksi puolestaan on matalalla, joka kuvaa sitä, että asiakkaiden hoitoon osallistuu useita eri ammattilaisia eikä hoito keskity vain muutamalle ammattilaiselle.
- Hoitaja / Lääkäri
- COC: 0,2 / 0,35
- UPC: 0,45 / 0,57
- Hoidon jatkuvuuden vaikuttavuus (Diabetesrekisteri)
- Tavoite HbA1c <53 yli 70% potilaista
- 9/2024 oman tuotannon sote-keskuksien keskiarvo on ollut 70% eli tavoitteeseen päästy lähtötilanteessa
- Tavoite LDL erityisen suuri riski, <1,4 yli 50% potilaista
- 9/2024 oman tuotannon sote-keskuksien keskiarvo on ollut 36% eli tavoitteessa ei oltu vielä lähtötilanteessa
- Tavoite HbA1c <53 yli 70% potilaista
- Hoitoon pääsy tieto 7vrk sisällä (PowerBi raportti)
- Tavoite: Hoitoon pääsy 7 vrk sisällä >80%
- Hoitajat / Lääkärit
- 79 % / 64 % eli tavoitteeseen ei vielä päästy lähtötilanteessa
- Seuraamme omalääkärimallin vaikutusta hoidon saatavuuteen toimintamallin laajentuessa
- Oikea-aikaisuus keskiössä. Kaikkien asiakkaiden ei ole välttämättä tarpeellista päästä hoitoon 7 vrk sisällä
- Tavoite: Hoitoon pääsy 7 vrk sisällä >80%
- Henkilöstökokemuksen mittaaminen säännöllisillä työtyytyväisyyskyselyillä (ROIDU - NPS)
- Tavoite >20 (Palautekanava alkaen vk 21)
- Ei vielä tuloksia saatavilla
- Omalääkärimallin myötä tavoitteena on parantaa henkilöstön työtyytyväisyyttä ja vähentää työn kuormittavuutta
- Tavoite >20 (Palautekanava alkaen vk 21)
- Asiakaskokemusta mitataan NPS tekstiviesti kyselyllä
- Tavoite >30 (palautekanava alkaen vk 21)
- Lähtötilanteessa NPS 86 eli kirkkaasti tavoitteessa, keskiarvo ollut 81 tasolla
- Hoidon jatkuvuuden vaikutuksia seurataan NPS avulla
- Tavoitteena on parantaa asiakkaiden asiakaskokemusta
- Tavoite >30 (palautekanava alkaen vk 21)
- Omalääkärimallin potilaiden lukumäärä
- Ensimmäiseksi potilasryhmäksi valittiin paljon palveluita käyttävät asiakkaat, joilla 8 tao enemmän käyntiä lääkärin kiireettömällä tai kiirevastaanotolla
- Lähtötilanne 304 potilasta
- Potilasryhmää laajennettiin keväällä -25 diabeetikkoihin, valtimotautipotilaisiin ja mielenterveysasiakkaisiin. Lisäksi ammattilaisilla mahdollisuus lisätä asiakkaita manuaalisesti terveyshyöty perusteisesti
- Ensimmäiseksi potilasryhmäksi valittiin paljon palveluita käyttävät asiakkaat, joilla 8 tao enemmän käyntiä lääkärin kiireettömällä tai kiirevastaanotolla
- Omalääkärimallin potilaiden terveys- ja hoitosuunnitelmien lukumäärä
- Tavoitteena tehdä kaikille omalääkärimallin potilaille
- Lähtötilanne 326 terveys- ja hoitosuunnitelmaa
- Parantaa hoidon koordinaatiota, jatkuvuutta ja laatua
- Lisää asiakkaan sitoutumista hoitoonsa, kun asiakas osallistetaan terveys- ja hoitosuunnitelman tekoon
- Tavoitteena tehdä kaikille omalääkärimallin potilaille
- Omahoitaja ja -lääkäri merkintöjen määrät potilastietojärjestelmässä
- Vastuutyöntekijä merkinnät haettiin 1.1.2023 lähtien
- Lähtötilanne 4678
- Parantaa ja helpottaa hoidon jatkuvuuden toteuttamista
- Vähentää hoidon pirstaleisuutta, kun asiakkaan asiat ohjataan ensisijaisesti nimetylle omalääkärille tai -hoitajalle
- Vastuutyöntekijä merkinnät haettiin 1.1.2023 lähtien
- Esihenkilöiden sitoutuminen ja muutoksen johtaminen
- Henkilöstön vakuuttaminen uudesta toimintamallista, muutosvastarinnan selättäminen
- Henkilöstön aktiivinen osallistaminen kehittämistyöhön
- Omahoitaja ja -lääkäri merkintöjen aktiivinen lisääminen potilastietojärjestelmään
- Asiakkaiden asioiden ohjaaminen aktiivisesti nimetyille omahoitajille ja omalääkäreille
- Aktiivinen terveys- ja hoitosuunnitelmien teko omalääkärimallin potilaille (moniammatillisuus)
- Mielenterveyspalveluiden ja avosairaanhoidon yhteistyön parantuminen ja yhdenmukaisten toimintamallien luominen hyvinvointialueelle.
...Uuden toimintamallia on suunniteltu aktiivisesti henkilöstön jäsenistä kootun kehittämistiimin kanssa säännöllisten kokousten ja kokoontumisten muodossa. Näin on saatu muodostettua mahdollisimman laaja-alainen tulokulma toimintamalliin. Muutosvastarintaa on pyritty vähentämään jakamalla jo aiemmin kertynyttä tutkimustietoa maailmalta sekä kokemuksia omalääkärimallin toiminnasta kansallisesti.
Omalääkärimallin juurruttaminen vuoden 2025 aikana pysyväksi toimintamalliksi:
Viestintä: Hanke viestii aktiivisesti omalääkärimallista esihenkilöiden ja henkilöstön suuntaan ja osallistaa aktiivisesti kehittämiseen. Viestinnän tyylissä ja sisällössä huomioidaan kohderyhmä, jotta viestintä olisi mahdollisimman vaikuttavaa. Viestinnässä käytetään arkikieltä ja vältetään vaikeiden käsitteiden käyttöä. Viestinnässä pyritään vuorovaikutteisuuteen.
Variointi: Pyritään tuotteistamaan hyvät käytännöt, jotta innostaisimme uusia kokeilijoita pilotoimaan niitä. Sote-keskuksista kootun kehittämistiimin ja hanketyöntekijöiden välinen yhteistyö ja vuorovaikutteisuus edes auttavat juurruttamisen eteenpäin viemistä kehittämistiimin omissa sote-keskuksissa. Hankkeen aikana jalkaudumme sote-keskuksiin ja palaveroimme toimintamallista kiinnostuneiden kanssa aktiivisesti. Hankkeen aikana järjestämme erilaisia työpajoja erilaisin kokoonpanoin esihenkilöiden sekä henkilöstön eri edustajien kanssa.
Valtavirtaistaminen: Hankkeen aikana aktiivinen yhteistyö organisaation johdon, henkilöstön ja muiden toimijoiden kanssa. Eri ammattilaisten mielipiteiden ja näkökulmien kuuntelu ja huomioiminen kehittämisen edetessä auttaa luomaan toimintamalleja, jotka juurtuvat pysyviksi toimintamalleiksi. Uusien toimintamallien käyttöönotossa tuetaan niin esihenkilöitä kuin henkilöstöä.
Vakiinnuttaminen: Pysyväksi toimintamalliksi muuttuminen vaatii rakenteisiin ja toimintatapoihin vaikuttamista. Oman tuotannon sote-keskuksista tulee nimetä omalääkärimallin yhteishenkilö, joka jatkaa toimintaansa myös hankekauden päättymisen jälkeen. Hanketuotokset kirjataan ja raportoidaan siten, että ne ovat helposti saatavilla ja hyödynnettävissä.
Potilasryhmä 1: Päijät-Hämeessä omalääkärimallia ei lähdetty toteuttamaan jakamalla koko oman tuotannon sote-keskuksien väestöä omahoitajille ja omalääkäreille. Hankkeen alussa kartoitettiin vaikuttavimmat potilasryhmät, jotka hyötyisivät eniten hoidon jatkuvuuden parantumisesta. Ensimmäiseksi omalääkärimallin potilasryhmäksi valittiin paljon palveluita käyttävät asiakkaat eli asiakkaat, jotka ovat käyneet viimeisen vuoden aikana yli 8 kertaa lääkärin kiire- tai kiireettömällä vastaanotolla.
Potilasryhmä 2: Seuraava potilasryhmä nousi lääkäreiden toiveesta. Toisena potilasryhmänä omalääkärimalliin otettiin mukaan henkilöt, joilla on jokin vähintään yksi seuraavista pitkäaikaissairauksista: diabetes, iskeeminen sydänsairaus, aivoinfarkti tai ateroskleroosi. Potilastietojärjestelmästä haettiin mukaan ne henkilöt, joiden tiedoista löytyi vähintään yksi seuraavista diagnoosikoodeista tai niiden alaluokista:
Potilasryhmä 3: Hoitajien toiveesta kolmantena potilasryhmänä lähdettiin kartoittamaan takaisinsoittojärjestelmään paljon soittavia asiakkaita. Paljon soittavalla asiakkaalla tarkoitetaan tässä yhteydessä 5 tai useammin kuukauden aikana soittaneita asiakkaita.
Potilasryhmä 4: Mielenterveys- ja päihdeasiakkaiden osalta pohdittiin potilasryhmiä, jotka hyötyvät hoidon jatkuvuudesta eniten. Mielenterveys- ja päihdeasiakkaista kohderyhmäksi on suunnitteluvaiheessa pohdittu muun muassa asiakkaita, joilla diagnosoitu kaksisuuntainen mielialahäiriö tai pitkäaikainen psykoottinen sairaus. Kohderyhmä tarkentuu vuoden 2024 loppuun mennessä kun suunnitteluvaiheesta siirrytään toteutukseen.
Potilasryhmä 5: Tämän lisäksi hoitajat ja lääkärit voivat lisätä asiakkaan manuaalisesti omalääkärimallin potilaaksi, jos ammattilainen havaitsee, että asiakas tästä hyötyy syystä tai toisesta.
Edellä mainittujen potilasryhmien tunnistaminen ja omalääkärimalliin liittäminen on ollut avainasemassa hoidon jatkuvuuden käytännön toteuttamisen näkökulmasta. Tunnistamisen myötä potilaat yhteydenotto pystytään paremmin ohjaamaan tarveperusteisesti oikealle, omalle, ammattilaiselle/työntekijälle. Potilaiden kontaktien kohdentuessa omalle ammattilaiselle/työntekijälle pystytään parantamaan luottamusta perusterveydenhuollon kykyyn reagoida potilaan muuttuviin tarpeisiin tulevaisuudessa.
Asiakasymmärryksen lisääminen; omalääkärimallin pop up -pisteet apuna
Uudenlaisen omalääkärimallin kehittämiseksi oli tärkeä kuulla myös perusterveydenhuollon palveluita käyttävien mielipiteitä aiheesta. Oman tuotannon sote-keskuksissa asioiville useilla on jo aikaisempaa kokemusta toimivasta omalääkäristä. Sote-keskuksien nykyisillä potilailla osalla on kokemusta esimerkiksi väestövastuumallista ja osalla perhelääkärimallista.
Asiakasymmärrystä haluttiin parantaa järjestämällä tilaisuus, joka mahdollistaa dialogin organisaation kehittämistyön ja perusterveydenhuollon palveluita käyttävien välillä. Tähän pohdittiin monenlaisia ratkaisuja, joista päädyttiin järjestämään omalääkärimallin pop up- pisteet oman tuotannon sote-keskuksiin ennalta sovittuna ajankohtana. Pisteellä oli tarkoitus keskustella kyseisenä ajankohtana sote-keskuksessa asioivien potilaiden kanssa näiden näkemyksistä ja aiemmista kokemuksista toimivasta omalääkärimallista. Millaisia odotuksia, toiveita, painotuksia toimintaan tai pelkoja potilailla on malliin liittyen. Ajankohdaksi valikoitui lokakuu 2025 ja sote-keskukset päätettiin kiertää pareittain: Asikkalan ja Heinolan sote-keskukset ensimmäisenä tapahtuma päivänä ja Hollolan sekä Orimattilan sote-keskukset toisena. Padasjoella pop up -pistettä ei toteutettu, mutta vastaavanlaista kehittämiseen liittyvää palautetta omalääkärimallista kerättiin normaalin toiminnan yhteydessä.
Omalääkärimallin pop up- pisteistä toteutettiin viestinnän toimesta uutisointi hyvinvointialueen omaa sosiaalisen median (Facebook, Instagram) kanavia hyödyntäen noin viikkoa ennen ensimmäistä tapahtumaa. Ennen ensimmäisen pop up- pisteen järjestämistä viestinnältä tuli tieto kyseisen uutisen olleen viikon luetuin ja jaettuihin sosiaalisen median julkaisu hyvinvointialueen julkaisuista. Pisteet suunniteltiin yhdessä sote-keskusten esihenkilöiden kanssa kunkin sote-keskuksen kannalta keskeiselle paikalle, jotta mahdollisimman moni potilas näkisin pisteen ja rohkaistuisi keskustelemaan aiheesta.
Pop up -pisteet toteutettiin sote-keskuksista kasatun kehittämistiimin jäsenten ja hanketyöntekijän toimesta. Tällä turvattiin, ettei sotekeskuksen tarvinnut itse irrottaa henkilöstöä pop up -pisteelle sovittuna ajankohtana. Pop up- pisteelle kiinnitettiin kolme henkilöä keskustelemaan potilaiden kanssa. Potilaita kerättiin kehittämisehdotuksia hyödyntäen hyvinvointialueella jo käytössä olevaa asiakaspalautejärjestelmä Roidu:a. Kehittämisehdotuksia kerättiin anonyymisti tablettilaitteen avulla; potilas kertoi kehittämisehdotuksiansa, toiveitansa ja mahdollisia pelkoja, jotka pop up -pisteellä työskennellyt henkilö kirjasi potilaan puolesta.
Pop up- pisteillä työskennelleillä ei ollut aiempaa kokemusta vastaavanlaisen toiminnan järjestämisestä, joten ensimmäinen tapahtuma meni osaltaan tämän harjoitteluun. Palautetta saatiin kerättyä potilailta hyvin ja vastaukset olivat lähes yksimielistä: omalääkärin katsottiin nopeuttavan merkittävästi koko palvelutapahtumaa ja helpottavan kaikkien osuutta. Omalääkärimallissa sekä potilaan kokonaistilanne, että luottamus perusterveydenhuollon palvelujen toimintaan olisi parempi. Asioidessa ei kuuluisi niin runsaasti aikaa toistuviin taustojen selvittelyyn. Hoitotyön ammattilaisten tuntiessa omat potilaansa havainnointi ja reagointi potilaan perusterveyden tilassa tapahtuvia muutoksiin paranisi. Potilailta itseltä nousi myös näkemys siitä mitkä potilasryhmät omalääkärimallista hyötyisivät eniten: monisairaat, paljon palveluita käyttävät tai sellaisen diagnoosin omaavat, joiden hoitoon liittyy säännölliset kontrolli- ja tutkimuskäynnit.